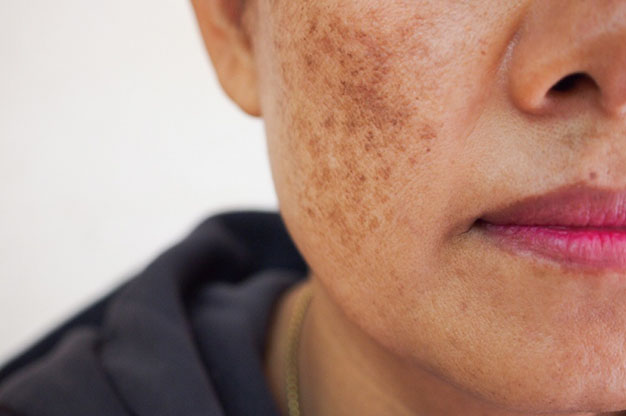
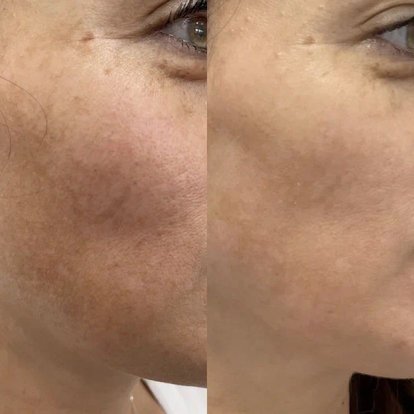
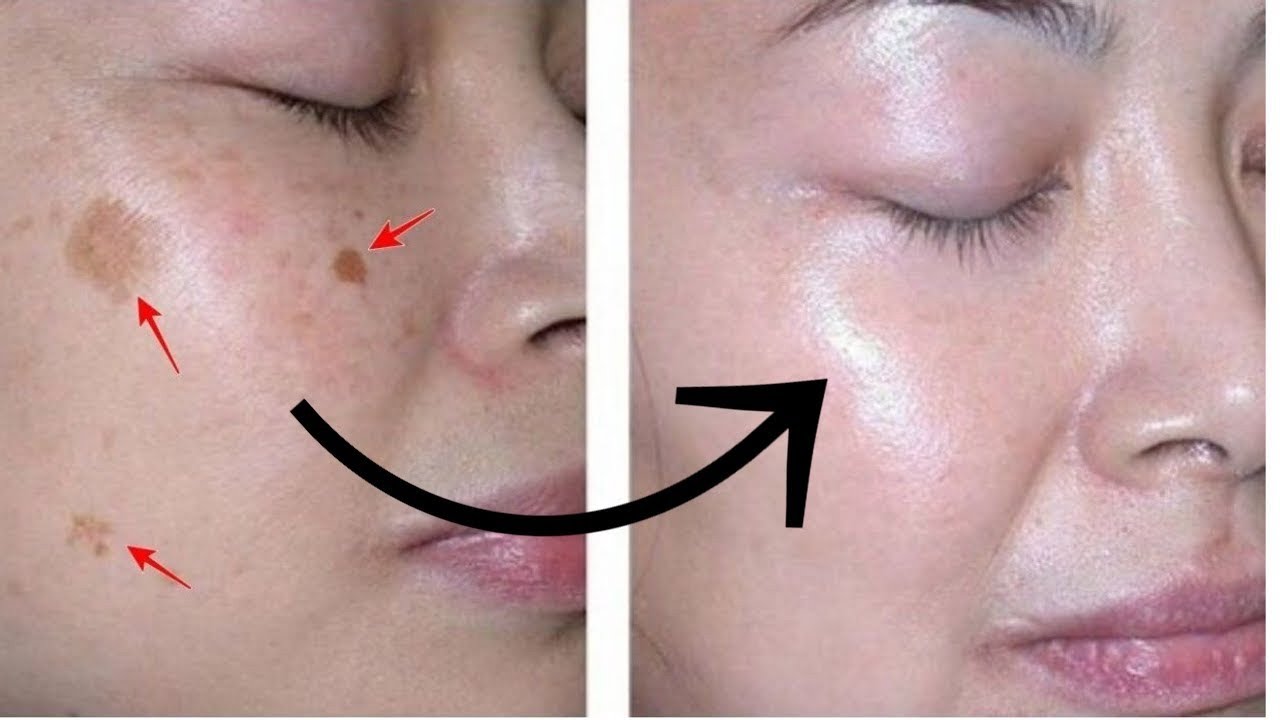
Печеночные пятна на лице, также известные как возрастные пигментные пятна или пигментные пятна от солнца, представляют собой общую форму гиперпигментации кожи. Они появляются в виде небольших плоских темных пятен на коже лица, которые могут варьировать от светло-коричневого до черного оттенка. Узнайте о причинах, разновидностях и способах избавления от печеночных пятен на лице в статье Марии-Косметолог.
Cодержание
Печеночные пятна на лице
Печеночные пятна на лице, также известные как возрастные пигментные пятна или пигментные пятна от солнца, представляют собой общую форму гиперпигментации кожи. Они появляются в виде небольших плоских темных пятен на коже лица, которые могут варьировать от светло-коричневого до черного оттенка. Эти пятна могут быть также возвышающимися над поверхностью кожи и называются лентиго.
Причиной возникновения печеночных пятен на лице является повышенная выработка меланина, естественного пигмента, который определяет цвет кожи. Меланин служит естественным солнцезащитным экраном, защищающим кожу от вредного воздействия ультрафиолетовых лучей. Однако, избыточное воздействие солнечных лучей может привести к увеличенному образованию меланина в коже. Поэтому пигментные пятна на лице чаще всего возникают вследствие чрезмерного воздействия солнечных лучей. Они обычно образуются на тех участках лица, которые регулярно подвергаются солнечному излучению, таких как лоб, щеки, нос, верхняя губа и подбородок.
Разновидности гиперпигментации кожи
Существует несколько разновидностей гиперпигментации кожи:
- Возрастные пигментные пятна или пигментные пятна от солнца
- Лентиго
- Посттравматическая гиперпигментация
- Поствоспалительная гиперпигментация
Возрастные пигментные пятна или пигментные пятна от солнца являются наиболее распространенными и чаще всего встречаются у людей старше 40 лет. Они представляют собой темные пятна на коже лица, вызванные избыточным воздействием солнечных лучей.
Лентиго - это коричневые или светло-коричневые пятна, слегка выпуклые над поверхностью кожи. Они также являются формой гиперпигментации и могут возникать как вследствие солнечного излучения, так и из-за других факторов.
Посттравматическая гиперпигментация возникает, когда происходит активное образование меланина под воздействием травмы или других факторов. Она не всегда связана с цветотипом кожи или солнечным излучением и может возникать вследствие различных причин.
Поствоспалительная гиперпигментация также связана с активным образованием меланина в результате воспалительных процессов в коже. Она может появляться после акне, ожогов, травм или других кожных заболеваний.
Причины появления пигментных пятен
Пигментные пятна на лице могут появляться вследствие различных факторов, включая:
- Чрезмерное воздействие солнечных лучей
- Генетическая предрасположенность
- Старение кожи
- Гормональные изменения, такие как беременность или использование контрацептивов
- Некоторые хронические заболевания или аллергические реакции
- Прием определенных лекарственных препаратов
- Использование неподходящей косметики
Пигментные пятна могут становиться более заметными с возрастом и дольше сохраняться на коже. Они также могут вызывать психологический дискомфорт у людей из-за их внешнего вида. В редких случаях пигментные пятна могут быть признаком серьезного заболевания, такого как меланома (вид рака кожи). Если у вас есть подозрение на такое заболевание, необходимо обратиться к врачу для консультации.
Как избавиться от пигментных пятен на лице
Существует несколько способов, которые помогают убрать пигментные пятна на лице:
Домашние средства
Одним из вариантов является использование специальной уходовой косметики, которая помогает осветлить пигментные пятна. Такая косметика может содержать ингредиенты, такие как:
- Кошачья мята
- Лакрицевый корень
- Витамин С
- Ретинол
Однако перед использованием любой новой косметики, рекомендуется проконсультироваться с косметологом или дерматологом. Они помогут выбрать наиболее подходящие средства в зависимости от типа и состояния вашей кожи, а также причин появления пигментных пятен.
Процедуры у косметолога
Если домашние средства не приносят достаточного результата, можно обратиться к косметологу для проведения специальных процедур по удалению пигментных пятен. Некоторые из наиболее эффективных процедур включают:
- Аппаратные процедуры (лазерная терапия, фотоомоложение, криотерапия)
- Инъекционные процедуры (инъекции с препаратами, содержащими гиалуроновую кислоту или другие активные вещества)
- Химические пилинги (использование специальных химических растворов для отшелушивания верхнего слоя кожи)
Каждая из этих процедур имеет свои особенности и может быть рекомендована в зависимости от индивидуальных особенностей пациента и характеристик пигментных пятен.
Вывод
Печеночные пятна на лице представляют собой распространенную форму гиперпигментации кожи, вызванную избыточным образованием меланина в результате чрезмерного воздействия солнечных лучей. Они могут быть не только косметической проблемой, но и признаком серьезных заболеваний, поэтому важно обратиться за консультацией к врачу при наличии подозрений. Существуют различные способы борьбы с пигментными пятнами на лице, от домашних средств до специализированных процедур у косметолога, и выбор определенного метода зависит от индивидуальных особенностей и предпочтений пациента.

Что нам скажет Википедия?
Лимфаденопатия (новолат. lymphadenopathia; лимфа + др.-греч. ἀδήν — железа + -патия) — состояние, проявляющееся увеличением лимфатических узлов. Этот термин является либо рабочим предварительным диагнозом, требующим уточнения при дальнейшем клиническом обследовании, либо ведущим симптомом заболевания.
Введение
В теле человека насчитывается около 600 лимфатических узлов, однако в норме пальпаторно могут определяться только подчелюстные, подмышечные и паховые лимфоузлы. Среди множества клинических классификаций лимфаденопатий наиболее существенным является разделение лимфаденопатий на:
Этиология и патогенез
Инфекционные заболевания, наиболее часто протекающие с вовлечением лимфоидной ткани.
Лекарственные вещества, вызывающие синдром лимфаденопатии:
Клиника
Основным симптомом лимфаденопатии является увеличение лимфатических узлов, которое может быть локализованным либо генерализованным. Дополнительными симптомами могут быть:
Анамнез
Важным фактором определения причины лимфаденопатии является анамнез. Тщательный сбор анамнеза и эпидемиологических данных часто позволяет предположить вероятную причину лимфаденопатии.
Особенности инфекционного анамнеза.
Особенности профессионального анамнеза.
Особенности миграционного анамнеза
Клиническое обследование
При наличии локализованной лимфаденопатии необходимо исследовать области, от которых лимфа оттекает в данную группу лимфоузлов, на предмет наличия воспалительных заболеваний, поражений кожи, опухолей. Необходимо также тщательное обследование всех групп лимфоузлов, в том числе несмежных для исключения генерализованной лимфаденопатии. Этот важный этап диагностики должен проводиться всем больным локализованной лимфаденопатией, так как при первичном обследовании выявляется только 17 % больных генерализованной лимфаденопатией.
Необходимо проводить пальпацию подчелюстных, передних и задних шейных, надключичных, подмышечных, паховых лимфоузлов.
В случае обнаружения увеличенных лимфоузлов необходимо отметить следующие их характеристики:
Размер
В большинстве случаев нормальным размером лимфоузлов считается диаметр не более 1 см. Локтевой лимфоузел более 0,5 см и паховые — более 1,5 см следует считать патологическими. Размер лимфоузлов не даёт возможности предположить диагноз, однако по некоторым данным, наиболее подозрительными на злокачественное поражение являются лимфоузлы размером более 1×1 см. У детей увеличение лимфоузлов более 2 см в диаметре наряду с наличием изменений при рентгенографии лёгких и отсутствии воспалительных заболеваний уха, носа, глотки может указывать на наличие гранулематозного процесса (напр. туберкулёза, болезни кошачьей царапины, саркоидоза) или злокачественного образования (преимущественно лимфомы).
Болезненность
При быстром увеличении лимфоузла в объёме происходит растяжение его капсулы, что вызывает боль. Боль также возникает при воспалительном процессе с нагноением, но может появляться при кровоизлиянии в некротический центр лимфоузла при злокачественном поражении. Наличие или отсутствие боли не является диагностическим признаком между доброкачественными и злокачественными заболеваниями.
Консистенция
Лимфоузлы плотные, как камень типичны для ракового поражения, имеют метастатическую природу. Плотные эластичные лимфоузлы подозрительны на наличие лимфомы. Более мягкие лимфоузлы чаще представляют собой результат инфекционного поражения или воспалительного процесса. При абсцедировании появляется флюктуация. Термин «картечные» лимфоузлы применяется для характеристики множественных мелких лимфоузлов под кожей, обычно их находят у детей в области головы и шеи при вирусных заболеваниях.
Связь между собой
Группа лимфоузлов, которая кажется взаимосвязанной и смещается, как единое целое называется конгломератом. Конгломераты лимфоузлов встречаются при доброкачественных (напр. туберкулёз, саркоидоз, венерическая лимфогранулема) и злокачественных (метастазы рака, лимфомы) заболеваниях.
Локализация
Анатомическое положение лимфоузлов при локализованной лимфаденопатии позволяет во многих случаях сузить поиск в дифференциальной диагностике. Например, для болезни кошачьей царапины характерно поражение шейных и подмышечных лимфоузлов, а при инфекциях, передающихся половым путём, — паховых лимфоузлов.
Надключичная лимфаденопатия наиболее часто связана со злокачественными заболеваниями. Проведение пробы Вальсальвы во время пальпации надключичных лимфоузлов увеличивает вероятность обнаружить увеличенный лимфоузел. Лимфаденопатия в правой надключичной области часто связана с наличием злокачественного образования в средостении, лёгких, пищеводе.
Левые надключичные лимфоузлы (лимфоузел Вирхова) получают лимфу по грудному протоку из грудной и брюшной полости, забрюшинного пространства, а их увеличение может быть сигналом поражения семенников, яичников, почек, поджелудочной железы, простаты, желудка или желчного пузыря.
Увеличение параумбиликальных лимфоузлов может служить признаком злокачественного процесса в тазу или брюшной полости. У пациентов с генерализованной лимфаденопатией клиническое обследование должно фокусироваться на поиске признаков системного заболевания. Наиболее ценными данными являются обнаружение сыпи, поражения слизистых, гепатомегалии, спленомегалии, поражения суставов. Спленомегалия и лимфаденопатия встречаются при многих заболеваниях, включая мононуклеозоподобный синдром, лимфоцитарную лейкемию, лимфому, саркоидоз.
Отдельные нозологические формы, проявляющиеся симптомом лимфаденопатии
Появление лимфаденопатии характерно, в частности, для следующих заболеваний:
Лимфаденит
Наиболее часто поражаются подмышечные и паховые узлы. Заболевание начинается болезненным увеличением и уплотнением соответствующих узлов. Они подвижны, не спаяны между собой и покрывающей кожей. При прогрессировании воспаления образуется плотный, монолитный, очень болезненный инфильтрат. Кожа над ним становится неподвижной, красной, горячей, позже истончается, приобретает вишнёвую окраску. Появляется флюктуация, и гной прорывается наружу. Затем гнойник очищается, все симптомы регрессируют и наступает выздоровление. В зависимости от распространения лимфаденита наблюдаются лихорадка, озноб, головная боль, потливость, общее недомогание, высокий лейкоцитоз и увеличение СОЭ.
Маловирулентная инфекция может вызвать хронический гипопластический лимфаденит: малоболезненные увеличенные лимфатические узлы со временем рубцуются и превращаются в твёрдые узелки. Лимфаденит может осложняться абсцессом, флегмоной, флеботромбозом, сепсисом, лимфостазом и слоновостью.
Диагностика. Острый поверхностный лимфаденит диагностировать несложно, особенно если обнаруживаются очаг инфекции и явления лимфангита. Лимфаденит следует отличать от абсцесса, флегмоны, остеомиелита, гидраденита, пиодермии. Диагностике помогают пункция, рентгенологическое исследование поражённой области. Подострый и хронический лимфаденит надо отличать от туберкулёза, микобактериозов, сифилиса, лимфогранулематоза, метастазов опухолей, болезней крови.
Туберкулёз лимфатических узлов
Основная статья: Туберкулёз
Чаще диагностируется у детей и подростков, реже — у взрослых и пожилых. Поражаются чаще шейные и подчелюстные лимфатические узлы, реже — подмышечные, крайне редко — паховые и локтевые. Поражённые лимфоузлы увеличены в размерах до 1,5 см в диаметре и больше, мягкой или плотной консистенции.
Заболевание может начинаться остро, с высокой температуры и выраженной интоксикации, а воспалительный процесс при этом распространяться из лимфоузлов на подкожную клетчатку и кожу. При вовлечении в процесс окружающих тканей образуются плотные, крупные, малоподвижные пакеты узлов. Отсутствие лечения приводит к нагноению: над лимфатическими узлами кожа гиперемируется, появляется флюктуация, гной прорывается наружу и образуются длительно не заживающие свищи.
Хроническое течение туберкулёза наружных лимфатических узлов проявляется плотными образованиями узлами), иногда цепочкой мелких узелков.
Различают три формы туберкулёзных лимфаденитов:
Инфильтративная форма характеризуется небольшим увеличением лимфоузлов и их плотной консистенцией. Поражается чаще одна группа лимфоузлов. Протекает благоприятно, остаётся только гиперплазия лимфоидной ткани.
При казеозной форме поражаются несколько групп лимфоузлов. Лимфатические узлы подвергаются творожистому некрозу, с нагноением, образованием свищей и язв. Течение тяжёлое.
Индуративная (фиброзная) форма протекает длительно, при ней определяются плотные лимфатические узлы с петрификацией, рубцы на коже после заживших свищей. Данная форма чаще является исходом казеозной формы, реже инфильтративной.
Со стороны крови при остром течении и в период обострения лимфоаденитов отмечаются повышенная СОЭ, умеренно выраженный лейкоцитоз с палочкоядерным сдвигом и моноцитозом.
Диагностика туберкулёза периферических узлов складывается из анамнеза (контакт с больными туберкулёзом, туберкулёз лёгких и других органов, рубцы на шее, заболевание глаз), объективных данных, туберкулинодиагностики (проба резко положительная), обнаружения микобактерий туберкулёза в гное, в пунктате лимфатических узлов, цитологического исследования пунктатов и гистологического анализа биопсийного материала.
Исход заболевания зависит от своевременности диагностики, формы лимфоаденита и эффективности лечения. При благоприятном течении происходит уменьшение и уплотнение лимфатических узлов (иногда с последующим образованием в них петрификатов), свищи закрываются. Свищевые формы заканчиваются обезображивающими склерозированными или келоидными рубцами.
Обследование больного при подозрении на туберкулёз должно основываться на обязательном диагностическом минимуме, который должен быть выполнен при первичном обращении. Дополнительные методы обследования выполняются по клиническим показаниям.